
Abb. 1 Topographie zur Injektion an die Spinalwurzel L1 L4 (Plexus lumbalis)
|
Injektionstechniken |
|
Injektionstechniken |
|
Hinweis: |
Die Anwendung von Lokalanaesthetika hat nicht nur therapeutischen Effekt, sondern bei der Betreuung von chronischen Schmerzpatienten eine diagnostische Komponente. |
|
Beispiel 1: |
Nach einer Triggerpunktbehandlung im Bereich der hochschmerzhaften Mm. adductor longus und brevis klagt der Patient bei der Wiedervorstellung über ein massives Schmerzphänomen im Bereich des M. tensor fascia latae. |
Bitte bei der Behandlung von chronifizierten Schmerzphänomenen interventionelle Blockadetechniken in Kombination mit visualisierenden funktionell anatomischen Denkansätzen kombinieren.
Nach "erfolgloser" Technik nicht primär diese in Frage stellen,
sondern aus Kenntnis von funktionell anatomischen Zusammenhängen die Fragestellung "Warum erfolglos" diskutieren.
Bei der Beantwortung der Frage an folgende Aspekte denken:
Interventionelle Techniken unter dem Einsatz von Lokalanaesthetika
|
Zusammenfassung aller Äste des Plexus lumbalis |
N. iliohypogastricus (L1)
N. ilioinguinalis (L1)
N. genitofemoralis (L1 und L2)
Dorsale Zweige:
N. cutaneus femoris lat. (L2 und L3)
N. femoralis (L2, L3 und L4)
Ventrale Zweige:
N. obturatorius (L2, L3 und L4)
N. obturatorius accessorius (L3 und L4)
Außerdem gibt der Plexus Muskeläste zu den Mm. psoas major et minor, M. iliacus und zum M. quadratus lumborum ab. Die enge Beziehung des Plexus zum M. psoas major sollte betont werden: Der N. obturatorius und der N.obturatorius accessorius (wenn vorhanden) kommen am medialen Rand des Muskels zum Vorschein, der N. genitofemoralis durchbohrt den Muskel und verläuft dann auf seiner Oberfläche; die restlichen Nerven werden der Reihe nach an seinem seitlichen Rand sichtbar.
Blockade des Plexus lumbalis
Periphere Durchblutungsstörungen können mit einer Blockade der Rr. ventrales aus L1, L2 - L3 innerhalb des M. psoas behandelt werden. Die Nadel wird dabei 10 cm von der Mittellinie etwa in Höhe von L2 in Richtung auf die laterale Fläche der Wirbelkörper eingestochen. Sie wird dann 1 cm zurückgezogen, Kontrastmittel injiziert und die Ausbreitung unter dem Bildverstärker beobachtet. Vor der Injektion sollte natürlich in 2 Ebenen aspiriert werden, um sicher zu sein, dass kein Blutgefäß und kein Durasack entlang der Plexuswurzeln angestochen wurde. Eine Verteilung der Flüssigkeit vom Wirbelkörper weg in einem Winkel von ungefähr 30° zeigt an, dass die Nadel korrekt in den Psoashüllen liegt. Die Blockade des Plexus lumbalis mit einem Lokalanaesthetikum führt zur Anaesthesie im Kniegebiet, der Wade und der inneren Oberfläche des Fußes.
Blockade des N. obturatorius
Eine Blockade des N. obturatorius kann bei der Rückenlage des Patienten und leicht abduziertem Bein durchgeführt werden. Der Kamm des Schambeins(Pecten ossis pubis) wird zunächst identifiziert und ein Hauptpunkt eine Fingerbreite unterhalb und lateral von der Schambeinkante definiert. Dann wird an diesem Punkt die Nadel senkrecht zur Haut eingestochen, bis ein Kontakt zum horizontalen Ast des Knochens hergestellt ist. Sie wird dann etwas zurückgezogen und nach oben und außen in einem Winkel von 80° zur Haut weiter geschoben. Dabei passiert man gerade den Knochen und erreicht die Region des Foramen obturatorium.
|
Injektion an die Spinalwurzeln L1 L4 |
Indikationen
Lumbalgie mit Ausgang vom Segment L1, L2, L3, L4, Störungen in der Adduktorenmuskulatur des Oberschenkels, Störungen in der Quadrizepsmuskulatur, unklare Leistenschmerzen, Obturatoriusneuralgie, Gonarthropathie (z.B. Chondropathia patellae, Retropatellararthrose), Neuralgie des N. saphenus
Injektionstechniken
Injektion an die Spinalwurzel L1
Der Patient sitzt mit leicht nach vorne geneigtem Oberkörper zur Beugung der Lendenwirbelsäule. Markieren der Darmbeinkammlinie. Der dieser Linie nächst liegende Dornfortsatz ist der Donfortsatz von L4 . (Nicht immer liegt der Dornfortsatz von L4 auf der Darmbeinkammlinie, sondern gelegentlich auch leicht darüber!) Abzählen der Dornfortsätze nach kranial und Markieren des Dornfortsatzes von L1 . Bei geringerer Erfahrung sichere man sich durch kraniokaudales Abzählen und Markieren aller Dornfortsätze. Der Einstich mit der 8 cm langen Nadel liegt ein Querfinger oberhalb der Dornfortsatzunterkante, 3 4 cm lateral (je nach Größe des Patienten). Nach Anlage einer Quaddel leicht konvergierendes Vorschieben der Kanüle. Je nach Größe des Patienten kommt es ab 6 7 cm Tiefe zum Blitz ins Segment L1 , auf den der Patient vorher hingewiesen werden muss. Zurückziehen der Kanüle um ca. 1 2 mm, zweimalige Aspiration mit Drehung der Nadel um 180° zum Ausschluss einer intravasalen und intrathekalen Nadellage und Infiltration von 2 ml. Stößt man bei ca. 4 cm schon auf Knochen, liegt die Nadel zu weit medial und trifft das Wirbelgelenk oder sie liegt zu weit lateral und trifft den Querfortsatz von L2 . Gelingt es nicht, durch geringe nach lateral oder kranial korrigierte Nadelführung am Knochen vorbeizukommen, soll die Nadel ganz entfernt werden und nach Kontrolle des Einstichpunktes erneut vorgegangen werden. Ist man sicher am Knochen vorbei, ohne Auslösen eines Blitzes, wird der Spinalnerv über eine größere Injektionsmenge (ca. 5 ml) doch erreichbar. Erscheint bei der Aspiration Liquor in der Spritze, liegt die Nadel intrathekal in einer gelegentlich vorkommenden sackförmigen Duraausstülpung im Bereich des Foramen intervertebrale. In diesem Falle wird die Nadel zurückgezogen, bis kein Liquorfluss mehr auftritt, und 2 3 ml infiltriert.
Injektion an die Spinalwurzeln L2 , L3 , L4
® Analog zu L1


|
Injektion an die Spinalwurzeln L5 - S 1 |
Injektionstechniken
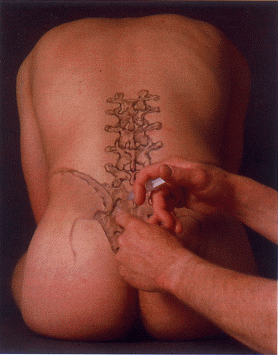
Injektion in die Spinalwurzel L5
Über die Darmbeinkammlinie wird beim leicht nach vorne gebeugten Patienten der Dornfortsatz L4 identifiziert und markiert. Tasten des Dornfortsatzes L5 und Einstich der 8 cm langen Nadel 3 4 cm seitlich, ein Querfinger oberhalb der Dornfortsatzunterkante nach Anlage einer Quaddel in sagittaler Richtung. Der Bereich der Spinalwurzel L5 ist schwieriger zu treffen als bei den höheren Spinalwurzeln, da die Pars lateralis des Os sacrum recht eng zum Querfortsatz L5 steht. Ab 6 8 cm ist der Blitzschmerz im Segment L5 auslösbar, der die korrekte Nadellage anzeigt. Nach zweimaliger negativer Aspiration und vorherigem Zurückziehen der Nadel um 1 mm werden nach Auslösen des Blitzschmerzes 2 ml, ohne Blitzschmerz 5 ml infiltriert. Durch die Nähe des N. obturatorius und dem weiter lateral im M. psoas major verlaufenden N. femoralis sind auch Blitzschmerzen im Segment L2 L4 möglich, wenn die Nadel zu weit ventral bzw. zu weit lateral liegt.
Injektion an die Spinalwurzel S1
Tasten der Spina iliaca posterior superior. Zwei Querfinger oberhalb, unmittelbar medial des Randes des tastbaren Beckenkammes, erfolgt nach Anlage einer Quaddel der Einstich mit der 8 cm langen Nadel im Winkel von 45° nach kaudal. Das Vorschieben der Kanüle erfordert viel Gefühl, um das Foramen sacrale 1 zu treffen. Durch die Anteflexionsstellung des Os sacrum von 30 45° ist der erste Knochenkontakt mit dem Os sacrum erst ab 4 5 cm Tiefe zu erwarten, die dorsale Öffnung des Foramen ist gefunden, wenn die Nadel noch 1 cm tiefer (nicht mehr!) vorgeschoben werden kann. Nach zweimaliger negativer Aspiration werden 2 3 ml infiltriert. Der Blitzschmerz im Segment S1 oder ein leicht unangenehmes Ziehen zeigt den richtigen Sitz der Injektion.
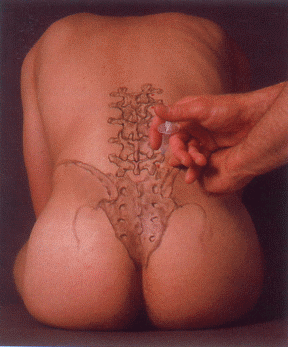 Abb. 1 Injektion an die Spinalwurzel L5
Abb. 1 Injektion an die Spinalwurzel L5 |
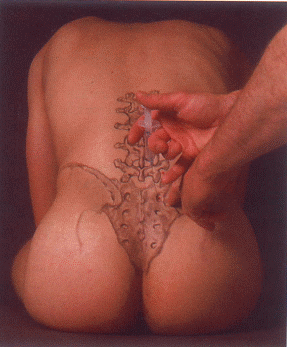 Abb. 2 Injektion an die Spinalwurzel S1 |
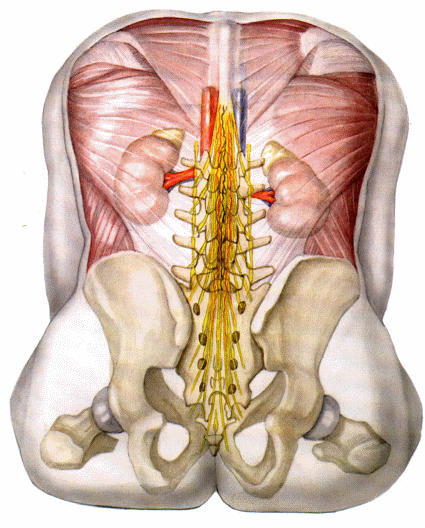 Abb. 3 Topographie zur Injektion an die Spinalwurzel L5 - S3 |
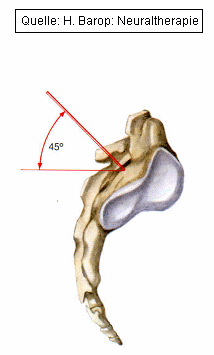 Abb. 4 Stellung des Os sacrum im Sitzen, seitliche Ansicht zur Injektion in die Foramina sacralia |
|
Injektion an den lumbalen Grenzstrang |
Indikationen
Arterielle Durchblutungsstörungen des Beckens und der Beine, "postischialgische Durchblutungsstörungen", Dysbasien, Versuch bei "Restless legs", Phantomschmerz, Ulcus cruris, Varikose, Thrombose, Thrombophlebitis, postthrombotisches Syndrom, Lymphödem der unteren Extremität, einseitige Krämpfe der unteren Extremität, M. Sudeck, Versuch bei Polyneuropathie der unteren Extremität.
Injektionstechnik
Beim sitzenden, leicht nach vorne geneigten Patienten wird der Dornfortsatz von L3 und L2 aufgesucht.
5 cm (ca. drei Querfinger) lateral der Mittellinie erfolgt mit der 8 12 cm langen Nadel der Einstich in Höhe der Halbierenden der Dornfortsätze L2 und L3 . Die ca. 25° zur Mittellinie zeigende Nadel wird nach Anlage einer Quaddel vorgeschoben.
Knochenkontakt bei ca. 4 5 cm bedeutet Kontakt mit dem Querfortsatz L3 , unter dem die Kanüle vorbeizuschieben ist.
Je nach Körpergröße stößt man nach 7 8 cm erneut tangential auf Knochen (Wirbelkörperseitenfläche), an dem die Nadel tangential um weitere 1 2 cm vorbeigeschoben werden muss. Jetzt liegt die Nadelspitze an der ventrolateralen Rundung des Wirbelkörpers.
Nach zweimaliger Aspiration und negativer Ansaugprobe werden 3 5 ml infiltriert.
Bei Aspiration von Blut Korrektur der Nadel.
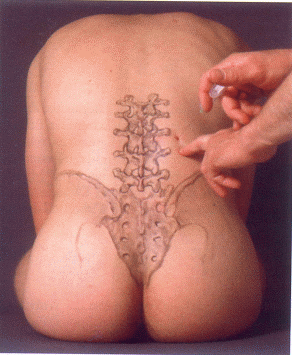 Abb. 1 Sitzposition und Einstichpunkt |
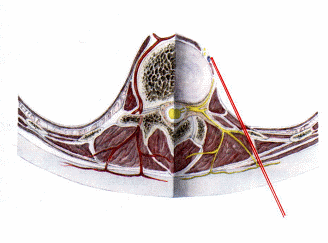 Abb. 2 Nadellage vor Injektion |
|
|
 Abb. 3 Topographie zur Injektion an den lumbalen Grenzstrang |
|
Injektion in den sakralen und lumbalen Epiduralraum |
Indikationen
Durchblutungsstörungen der unteren Extremität, Erfrierungen, Ulcus cruris, Sudeck-Dystrophie, Phantomschmerz der unteren Extremität, chronische Osteomyelitiden im Bereich des Beckens und der unteren Extremität, Herpes zoster, Thrombophlebitiden, postthrombotisches Syndrom, M. Raynaud, chronisch-schmerzhafte Zustände nach Verletzungen der LWS und des Os sacrum, Diszitis, Schmerzen bei Metastasen im Bereich der Wirbel und des Spinalkanals.
Für die Infiltrationen des sakralen Epiduralraumes ist es wichtig, zu wissen, dass die Spinalganglien innerhalb des sakralen Wirbelkanals liegen, wohingegen sie bei der LWS in den Foramina intervertebralia vorzufinden sind. Die Durascheide, die die Cauda equina umhüllt, endet normalerweise in Höhe des zweiten Sakralwirbels, kann jedoch auch gelegentlich bis zum vierten Sakralwirbel hinunterreichen. Das Füllungsvolumen des Sakralkanals ist recht unterschiedlich und liegt zwischen 12 und 65 ml, was für die Abschätzung der geplanten Infiltrationsmenge bedeutsam ist (Killian und Nolte).
Injektionstechnik
Sakrale epidurale Infiltration (nach Cathelin und Sicard)
Lagerung: Knie- Ellenbogenlage, Bauchlage mit 20 30 cm angehobenem Becken, Seitenlage mit angehockten Beinen , Sitzen mit verstärkter Vorneigung des Oberkörpers.
In jedem Falle erfolgt die palpatorische Identifikation des Hiatus sacralis über das Tasten der sakralen Dornfortsatzlinie, um die nicht seltenen Anomalien des Hiatus sacralis zu berücksichtigen. Der normale Hiatus sacralis findet sich unmittelbar unterhalb des Dornfortsatzes S4 (ca. 34%, bei ca. 19% der Patienten etwas tiefer, bei ca. 47% oberhalb von S4 ). Die zweite sicher tastbare Struktur sind die Cornua sacralia beidseits etwas unterhalb des Dornfortsatzes S4. Im Normalfall tastet der untersuchende Finger direkt unterhalb des Dornfortsatzes S4 eine leicht federnde Membran (Ligamenta sacrococcygea dorsalia superficialia). Nach gründlicher Hautdesinfektion erfolgt in der Höhe der Cornua sacralia streng median der Einstich mit einer 6 cm langen Kanüle im Winkel von 45° zur Haut. Nach Anlage einer Quaddel wird die vor der Injektion am Konus ca. 30° abgewinkelte Kanüle durch die Ligamenta sacrococcygea dorsalia superficialia hindurchgeschoben. Dabei ergibt sich ein deutlich erhöhter Widerstand, der nach 2 3 mm plötzlich nachlässt, wobei die Kanüle um weitere 20 30° nach kranial gerichtet etwa 2cm weiter geschoben wird. Nach zweimaliger negativer Aspiration erfolgt die langsame Infiltration von 5 30 ml je nach geplanter Infiltrationshöhe: 5 ml für S4 S3 , 10 ml für S4 S2 , 15 ml für S4 S1 , 20 ml für S4 L5 , 25 ml für S4 L1 , 30 ml von S4 Th8 9. Ein weiteres Vorschieben der Kanüle im Sakralkanal ist zu vermeiden, um eine Verletzung der Dura mater zu umgehen, die in der Regel bis in Höhe S2 reicht, gelegentlich jedoch auch bis zu S4 reichen kann. Die Injektion erfolgt langsam, wobei lediglich ein leichtes Druckgefühl beim Patienten entstehen darf. Der Zeigefinger der freien Hand wird direkt oberhalb der Kanüle auf den Hiatus sacralis gelegt. Liegt die Kanüle nicht im Sakralkanal, tastet man sofort subkutan das hervorströmende Medikament. Wird Blut aspiriert, kann nach Korrektur der Nadellage und erneuter Aspiration weiter infiltriert werden. Bei der Aspiration von Liquor wird die Nadel entfernt und die Injektion einige Tage später erneut vorgenommen. Kommt es bei der Infiltration zu starken Schmerzen und ist der Injektionswiderstand sehr hoch, liegt die Nadel im Ligamentum sacrococcygeum dorsale profundum, der Fortsetzung des Ligamentum longitudinale posterius. In diesem Falle muss die Nadel um ca. 1 2 mm zurückgezogen werden.
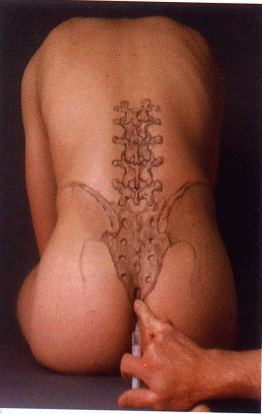
|
Abb. 1 Injektion in den sakralen Epiduralraum |
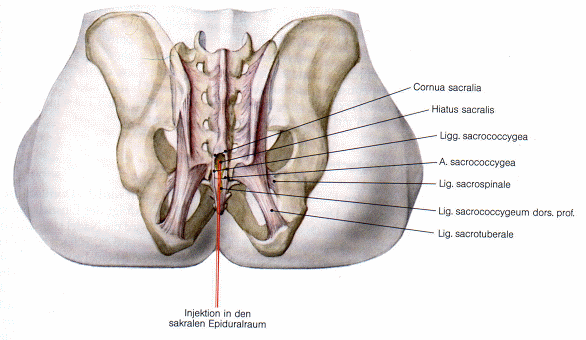 Abb. 2 Topographie zur Injektion in den sakralen Epiduralraum |
|
| Abb. 3 Querschnitt mit epiduraler Nadellage in Höhe L2 L3 | 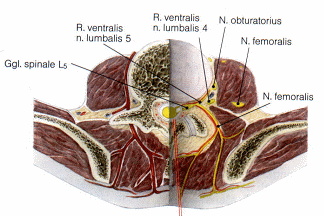 |
|
Injektion in den Bereich des Beckens |
Injektion an die Articulatio sacroiliaca
Tasten der Spina iliaca posterior superior, in deren Flucht nach kaudal und leicht nach medial der leicht federnde Anteil der Ligamenta sacroiliaca dorsalia liegt. In Höhe des maximalen Druckschmerzes erfolgt der Einstich mit der 6 cm langen Nadel senkrecht zur Haut. Nach Anlage einer Quaddel wird die Nadel um den Hinterrand des Os ilium herum nach lateral im Winkel von ca. 40° vorgeschoben, bis in ca. 3 5 cm Tiefe der Zwischenraum zwischen Kreuzbein und Darmbein erreicht ist. Die Nadel liegt jetzt im Bereich der Ligamenta sacroiliaca interossea. Es folgt die Infiltration von 2 3 ml.
|
Abb. 1 Injektion in die Kreuzdarmbeinfuge und die Ligg. sacroiliaca dorsalia et interossea |
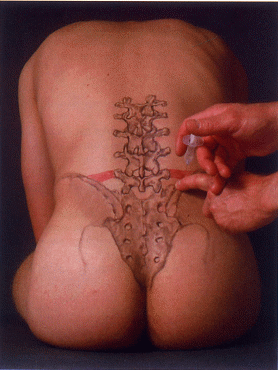 |
Abb. 2 Injektion in das Lig. iliolumbale |
|
Modifizierte Psoas-Compartment-Blockade |
|
Indikation: |
|
|
Durchführung: |
Der Patient liegt auf dem Bauch. Wichtige Referenzpunkte sind die Crista iliaca und die 12. Rippe als Visualisierungslinie für den Verlauf des M. quadratus lumborum. Cave: Vor der Punktion ist auf alle Fälle das Trigonum lumbale (Muskeldreieck) zu ertasten.Hier darf auf keinen Fall hineininjiziert werden (Verletzung der Niere möglich!) |
|
Lokalisation: |
Die Beckenkammlinie und die Dornfortsatz-Mittellinie L4 werden lokalisiert. Zwei Querfinger oberhalb der Crista iliaca und 5 cm lateral vom Dornfortsatz manifestiert sich der Punktionsort. Nach Hautdesinfektion und Setzen einer Quaddel wird die Nadel langsam vorgeschoben, bis man spürbar den M. quadratus lumborum "durchquert" hat. Nachfolgend kommt es zu einem deutlichen Widerstandsverlust ("loss of resistance"). Die Nadel hat jetzt das Faszienkompartiment zwischen dem M. quadratus lumborum und dem M. psoas major ("Sandwich des Plexus lumbalis") erreicht. Parallel schildern die Patienten nach Befragung Paraesthesien in den Ästen des Plexus. Für ambulante Blockaden ist es ratsam jetzt die Nadel 0,5 1cm zurückzuziehen und maximal 5 ml eines unterprozentigen Lokalanästhetikums (Procain 1% oder Xylocitin 0,5 %) zu applizieren. |
|
Injektion an das Hüftgelenk |
Indikationen
Frische und alte Verletzungen des Hüftgelenkes (ohne Operationsindikation), degenerative und entzündliche Erkrankungen des Hüftgelenkes, Versuch bei Hüftgelenksdysplasie, Coxa saltans, Ansatztendopathien der das Hüftgelenk bewegenden Muskulatur.
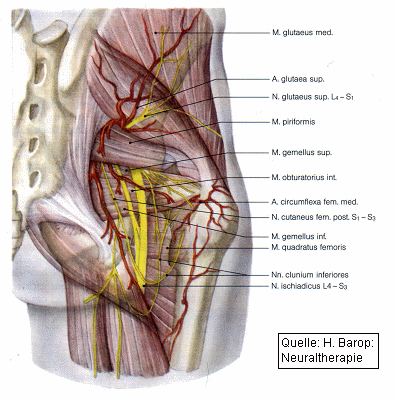 Abb. 1 Topographie des Hüftgelenkes mit Arterien und Nerven, dorsale Ansicht
Abb. 1 Topographie des Hüftgelenkes mit Arterien und Nerven, dorsale Ansicht
Injektionstechnik
Injektion an das Hüftgelenk (an die Ausläufer der Aa. circumflexae femoris medialis et lateralis)
Tasten des Trochanter major. Knapp ein Querfinger oberhalb des Trochanter wird die 8 cm lange Nadel senkrecht eingestochen und nach Anlage einer Quaddel in die Tiefe vorgeschoben. Dabei muss die Nadel durch den M. gluteus maximus, den M. gluteus medius sowie den M. gluteus minimus, um schließlich am Übergang vom Schenkelhals zum Femurkopf an die Gelenkkapsel zu gelangen. Hier finden sich gleichzeitig die radiär zum Hüftkopf laufenden arteriellen Gefäße, die für die Ernährung von Kapsel und Knochen sowie die Synovialis zuständig sind und begleitet werden vom perivasalen Sympathikus. Nach Aspiration erfolgt die Infiltration von 3 5 ml Procain.
Injektion an den Plexus sacralis in Höhe des Foramen ischiadicum majus
Beim sitzenden Patienten tastet man die Spina iliaca posterior superior. Drei Querfinger senkrecht von diesem Punkt und drei Finger nach lateral liegt der Einstichpunkt der 8 10 cm langen Nadel, die nach Anlage einer Quaddel sagittal vorgeschoben wird. Ab 6 9 cm Tiefe kommt es zum vorher anzukündigenden Blitzschmerz in das Bein und das Gesäß, was den korrekten Sitz der Kanüle anzeigt. Zurückziehen der Nadel um ca. 1 2 mm und langsame Infiltration von 1 2 ml Procain. Der Patient muss zusätzlich darauf hingewiesen werden, dass über die Wirkzeit des Lokalanästhetikums eine Unsicherheit beim Stehen und beim Gehen auftritt, so dass er in dieser Zeit nicht "straßenfähig" ist. Ein deutliches Wärmegefühl des Beines zeigt die korrekte Injektion an.
Injektion an und in die A. femoralis
Unterhalb des Leistenbandes, ca. zwei Querfinger lateral des Tuberculum pubicum tastet man die Pulsation der A. femoralis. Zwischen zwei die Arterie tastenden Finger wird die 4 cm lange Kanüle senkrecht eingestochen. Die laufende Aspiration zeigt die intravasale Lage der Kanüle an, wobei das Blut leicht pulsierend in die Spitze einfließt. Bei normalem pO2 ist das Blut hellrot und kann vom venösen Blut gut unterschieden werden. Injektion von 2 3 ml Procain. Beim Zurückziehen der Kanüle wird perivasal 1 2 ml Procain infiltriert, um das mit der A. femoralis verlaufende sympathische Nervengeflecht zu erreichen.
Injektion an den N. femoralis
Gut ein bis zwei Querfinger lateral der pulsierenden A. femoralis verläuft auf dem M. iliopsoas der N. femoralis, der die Oberschenkelstrecker, die Haut und die ventralen Anteile des Hüftgelenkes versorgt. Mit der 4 cm langen Nadel erfolgt der Einstich unterhalb des Leistenbandes nach Anlage einer Quaddel. In unmittelbarer Nähe der Nadelspitze in 2,5 3,5 cm Tiefe kommt es zum leichten Blitzschmerz in die Oberschenkelstreckseite. Zurückziehen der Nadel um 1 mm und Infiltration von 1 2 ml Procain perineural. Ein Wärmegefühl in der Oberschenkelstreckseite gibt den richtigen Sitz der Injektion an.
Injektion an den N. cutaneus femoris lateralis
Tasten der Spina iliaca interior superior und des lateralen Ansatzes des Leistenbandes. Der Einstich mit der 4 cm langen Nadel erfolgt unter Anlage einer Quaddel knapp fingerbreit medial der Spina senkrecht zur Haut. In 3 4 cm Tiefe kann es zum Blitzschmerz in die Leiste und den lateralen proximalen Oberschenkel kommen. Infiltration von 2 3 ml Procain. Ein leichtes Wärmegefühl sowie ein Taubheitsgefühl über der lateralen Oberschenkelregion geben die korrekte Injektion an.
Injektion an den N. obturatorius
Tasten des Tuberculum pubicum. Der Einstichpunkt der 8 cm langen Nadel erfolgt einen Querfinger unterhalb knapp lateral des Tuberkulums. Nach Anlage einer Quaddel wird die Kanüle mit der Spitze ca. 10° nach lateral gerichtet und vorgeschoben. In 6 8 cm Tiefe liegt die Nadel im Bereich des N. obturatorius in Höhe des Foramen obturatum unter dem Os pubis. Ein Blitzschmerz in die Leiste sowie in die mediodorsale Kniegelenksregion zeigt den korrekten Sitz der Kanüle an. Zurückziehen der Nadel um 1mm und Infiltration von 1 2 ml Procain. Ohne Blitzschmerz in die oben angegebene Region werden 5 ml Procain infiltriert.
Injektion in die Articulatio coxae
Unter aseptischen Bedingungen tastet man den Trochanter major; etwas ventral der Mitte wird die 12 cm lange Nadel knapp 1 cm oberhalb des Trochanter senkrecht zur Haut mit streng seitlicher Führung eingestochen. Nach dem Durchtritt durch die Gesäßmuskulatur erreicht die Nadel die kraniale Gelenkkapsel. Dies erzeugt einen mäßigen Schmerz im Bereich der Hüfte. Nach Infiltration von 1 ml Procain und kurzer Wartezeit wird die Nadel langsam unter Stempeldruck vorgeschoben. Das Kapselgewebe ist wegen seiner derben Struktur kaum zu infiltrieren. Beim plötzlichen Nachlassen des Infiltrationsdruckes liegt die Nadelspitze intraartikulär. Die Aspiration ergibt beim Vorliegen eines Gelenkergusses ein bernsteinfarbenes Punktat. Es folgt die Instillation von 3 ml Procain. Die Einstichtiefe variiert enorm und ist von den vorgegebenen Weichteilverhältnissen sowie der Lage des Schenkelhalses abhängig.
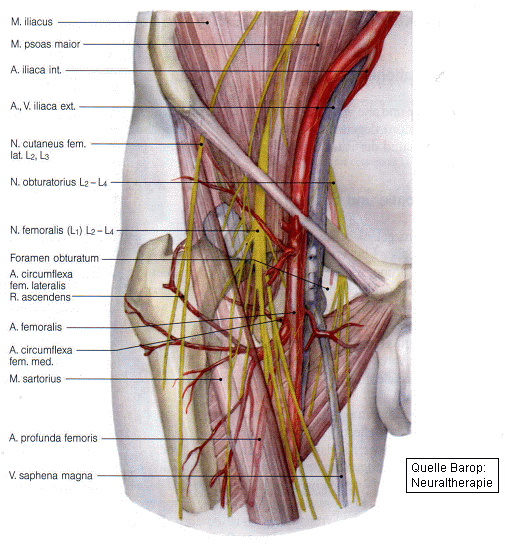
|
Modifizierte Injektion an das Tuberculum pubicum |
|
Indikation: |
Das Tuberculum pubicum ist ähnlich wie das Sternoclaviculargelenk ein "Schlüsselort" für fortgeleitete Schmerzphänomene durch seine indirekten und direkten Nachbarschaftsbeziehungen bzw. Irritationsmöglichkeiten. |
|
Viszerale Irritationen: |
|
|
Muskuloskeletale Irritationen: |
|
|
Durchführung: |
Das Tuberculum pubicum wird vorsichtig ertastet (Druckschmerzhaftigkeit). Nach Desinfektion wird die Nadelspitze in Richtung Tuberculum vorgeschoben. Periostkontakt suchen (Sicherheit). Es kommt zu einer Paraesthesie im Zuständigkeitsbereich des N. pudendus (Pat. vorher darauf hinweisen). Nachfolgend die Nadel 0,5 cm zurückziehen und 3 4 ml eines unterprozentigen Lokalanästhetikums applizieren. |
|
Injektion an das Kniegelenk |
Indikationen
Frische und alte Verletzungen des Kniegelenkes und der Patella (ohne Operationsindikation), degenerative und abakteriell entzündliche Erkrankungen des Kniegelenkes und der Patella.
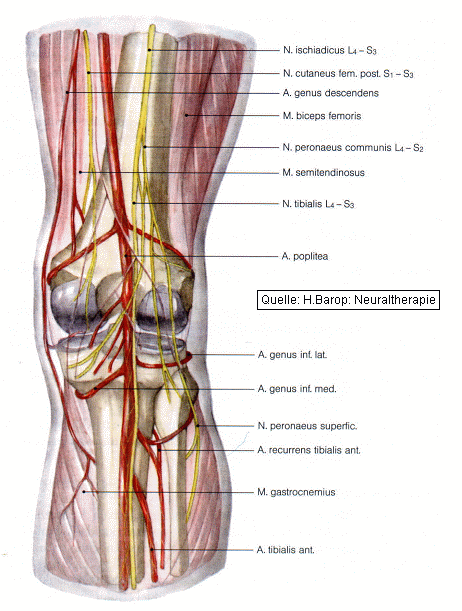 Abb. 1 Topographie des Kniegelenkes mit Gefäßen und Nerven,
dorsale Ansicht
Abb. 1 Topographie des Kniegelenkes mit Gefäßen und Nerven,
dorsale Ansicht
Injektionstechniken
Injektion an die A. poplitea
Tasten der A. poplitea in Seitenlage des Patienten bei ca. 10° gebeugtem Knie in Kniekehlenmitte in Höhe des Gelenkspaltes. Der Einstich der 6 cm langen Kanüle erfolgt etwas medial der Mittellinie. Nach Anlage einer Quaddel wird die Kanüle mit der Spitze leicht nach lateral zeigend vorgeschoben, bis sie in 3 4 cm Tiefe in unmittelbare Nähe des Gefäßnervenbündels gelangt (A. poplitea, V. poplitea, N. tibialis). Nach Aspiration werden 2 3 ml Procain filtriert. Beim Auslösen eines Blitzschmerzes in die Wade und in die Fußsohle lag die Kanüle zu weit lateral; Zurückziehen der Kanüle um 1 2 mm und Infiltration der o.a. Menge Procain.
Injektion an den Kreuzbandapparat (intraartikuläre Injektion!)
Unter streng aseptischen Bedingungen wird ein halber Querfinger medial der pulsierenden A. poplitea in Höhe des Gelenkspaltes beim seitlich gelagerten Patienten in leicht (ca. 5°) gebeugtem Knie die 6 cm lange Kanüle senkrecht zur Haut eingestochen. In 4 5 cm Tiefe liegt die Nadelspitze in Höhe des hinteren Kreuzbandes bereits im Gelenk. Die Gelenkkapsel ist dorsal dünn und bietet keinen Widerstand für die Kanüle. Der femorale Ansatz des vorderen Kreuzbandes liegt ebenfalls in unmittelbarer Nachbarschaft, an der hinteren Innenfläche der lateralen Femurrolle. Nach Aspiration erfolgt die Injektion von 2 3 ml Procain.
Injektion an den Kollateralbandapparat
Tasten des lateralen Epicondylus femoris; gut ein Querfinger oberhalb des Gelenkspaltes findet sich ein derber, leichter Vorsprung, der den femoralen Ansatz des lateralen Seitenbandes anzeigt. Einstich mit der 2 cm langen Kanüle senkrecht zur Haut. Nach Anlage einer Quaddel subkutane Infiltration von 0,5 ml Procain.
Die Injektion an den fibularen Ansatz des lateralen Seitenbandes erfolgt in gleicher Weise nach Tasten des proximalen Fibulaköpfchens.
®
Die Kollateralbandansätze sind sehr häufig bei Kniegelenkerkrankungen auffallend druckempfindlich und daher leicht auffindbar.
Injektion an die patellaren Insertionen des Streckapparates und Tuberositas tibiae
Tasten der Patellaoberkante (Basis patellae), an der der wesentliche Anteil der Quadrizepssehne inseriert. Der Einstich der 1 2 cm langen Kanüle erfolgt knapp oberhalb der Knochenkante senkrecht zur Haut; nach Anlage einer Quaddel subkutane Infiltration von 0,5 ml Procain, 0,2 ml in die Sehne.
Gleiches Vorgehen am knöchernen Ansatz des Ligamentum patellae an der Patella und der Tuberositas tibiae.
®
Sowohl die Quadrizepssehne als auch das Ligamentum patellae sind sorgfältig auf punktuelle (stecknadelkopfgroße) Schmerzpunkte zu untersuchen und nach gleicher Technik zu infiltrieren.
Injektion an den N. peroneus superficialis
Tasten des Fibulaköpfchens. Knapp ein Querfinger unterhalb der Spitze läuft der N. peroneus superficialis von schräg kranial- dorsal nach kaudal- lateral. Der über den Knochen laufende Nerv ist gut subkutan gegen den Knochen tastbar. Hier ist auch die Stelle, an der der Nerv durch äußeren Druck (Gips, Lagerung, Prellung, Zerrung) beschädigt werden kann. Die 2 cm lange Nadel wird senkrecht über dem Nerv eingestochen. Nach Anlage einer Quaddel erfolgt die subkutane perineurale Infiltration von 0,5 ml Procain.
Injektion an die Articulatio tibiofibularis
Tasten des Fibulaköpfchens von ventrolateral. Eine Mulde zum Tibiakopf zeigt den Einstich der 2 cm langen Nadel an. Nach Anlage einer Quaddel wird die Nadel im Winkel von ca. 45° auf die getastete Mulde vorgeschoben. In ca. 1 1,5 cm Tiefe liegt die Nadel vor dem Ligamentum capitis fibulae anterius. Nunmehr wird 1ml Procain peri- und intraligamentär infiltriert.
|
Injektion in das Kniegelenk |
Unter streng aseptischen Bedingungen wird das Kniegelenk in ca. 25° Beugung auf einer Rolle gelagert. Tasten der lateralen und kranialen Patellakante. Ein Querfinger oberhalb der Patella und gut ein Querfinger lateral von ihr erfolgt von lateral der Einstich der 4 cm langen Nadel. Anlage einer Quaddel und Vorschieben der Kanüle nach medial, wobei die Nadel leicht zur Oberschenkelstreckseite gesenkt werden kann. Nach dem Durchstechen des Retinaculum patellae laterale "fällt" die Nadel in den oberen lateralen Rezessus. Nach Aspiration, bei der ein möglicher Erguss punktiert werden kann, werden 3 5 ml Procain in das Kniegelenk instilliert.
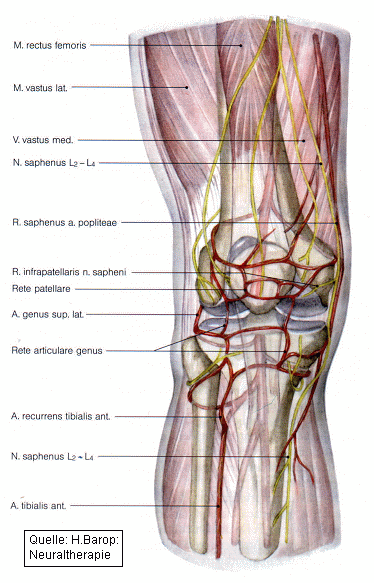 Abb. 2
Topographie des Kniegelenkes mit Arterien und Nerven, vordere Ansicht
Abb. 2
Topographie des Kniegelenkes mit Arterien und Nerven, vordere Ansicht
|
Injektion an das obere und untere Sprunggelenk, |
Indikationen
Frische und alte Verletzungen der Sprung-, Fuß- und Zehengelenke ohne Operationsindikation, degenerative und entzündliche Erkrankungen der Gelenke, des Band-Kapsel-Apparates und der die Gelenke bewegenden Strukturen.
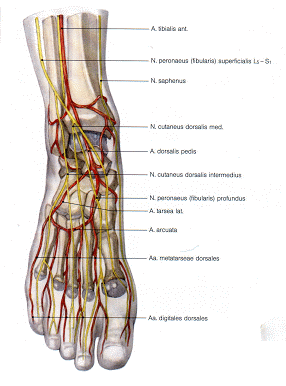
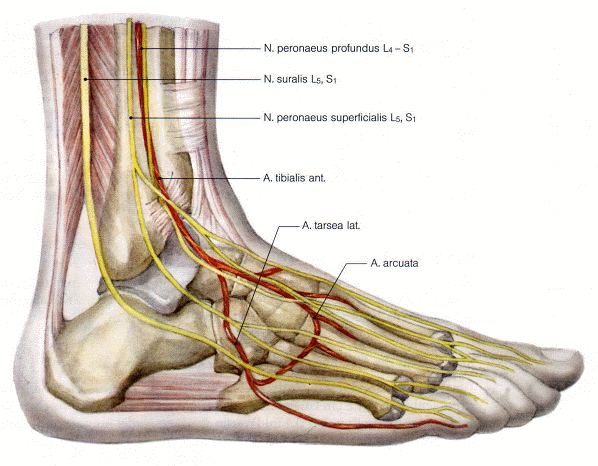 Abb. 1 Topographie des Fußes mit Arterien und Nerven, laterale Ansicht
Abb. 1 Topographie des Fußes mit Arterien und Nerven, laterale Ansicht
Injektionstechniken
Injektion an den N. suralis
Gut vier Querfinger oberhalb der Außenknöchelspitze, einen Querfinger dorsal der tastbaren Fibulahinterkante liegt der Einstichpunkt der 2 cm langen Kanüle. Nach Anlage einer Quaddel Vorschieben der Kanüle ca. 1 1,5 cm. Bei direktem Nadelkontakt mit dem N. suralis kommt es zum Blitzschmerz bis in die kleine Zehe. Infiltration von 0,2 0,5 ml bei Blitzschmerz nach Zurückziehen der Kanüle um 2 mm. Ohne Blitzschmerz werden 2 ml Procain infiltriert.
Injektion an den N. peroneus superficialis
Tasten der distalen Fibula, auf deren vorderem Knöchelrand gut tastbar der N. peroneus superficialis unter dem Finger nach ventral und dorsal rutschend liegt. Der Einstich erfolgt unmittelbar neben dem tastenden Finger mit der 2 cm langen Nadel. Perineurale Infiltration von 0,5 1 ml Procain.
Injektion an das Lig. tibiofibulare anterius et posterius und oberes Sprunggelenk
Ein Querfinger oberhalb der Außenknöchelspitze tastbar zieht von der ventralen Fibulakante schräg aufwärts zur Tibia das Ligamentum tibiofibulare anterius. Das ca. 1,5 2 cm breite derbe Band spannt sich bei plantar flektiertem und proniertem Fuß gut tastbar auf. Einstich der 2 cm langen Kanüle direkt über dem Band und subkutane Infiltration von 0,5 1 ml Procain. Vom selben Einstich mit nach ventral zeigender Spitze wird die Kanüle unter den tastbaren Strecksehnen um 1,5 cm weiter vorgeschoben, an der vorderen Gelenkkapsel werden 1 2 ml Procain deponiert.
Injektion an den lateralen Band- Kapsel- Apparat des oberen und unteren Sprunggelenkes
Der Einstichpunkt der 2 cm langen Kanüle liegt ein Querfinger unter der Außenknöchelspitzenmitte. Nach Anlage einer Quaddel wird die Kanüle subkutan infiltrierend nach dorsal und anschließend nach ventral geführt, wobei 1 2 ml Procain injiziert werden. Aus gleicher Ausgangsposition wird anschließend die Kanüle am Vorderrand des gut tastbaren Ligamentum calcaneofibulare streng seitlich bis zum Knochenkontakt in 1 2 cm Tiefe vorgeschoben; dort werden nach Zurückziehen der Nadel um 1 2 mm erneut 1 2 ml Procain am lateralen Band- Kapsel- Apparat des unteren Sprunggelenkes deponiert.
Injektion an die A. dorsalis pedis
Die A. dorsalis pedis ist subkutan tastbar auf der Mittellinie des Fußrückens, ein bis zwei Querfinger distal der ventralen Sprunggelenksfalte. Vor dem tastenden Finger erfolgt der Einstich der 2 cm langen Nadel. Subkutane perivasale Infiltration von 0,5 1 ml Procain.
Injektion an die Zehengelenke
Durch passive Bewegungen Darstellen des Zehengelenkes. Die Injektion erfolgt tibial wie fibular mit der 2 cm langen Kanüle direkt in Höhe des Kollateralbandapparates. Pro Injektion werden 0,5 ml Procain infiltriert.
Injektion an die Gefäßnervenbündel der Zehen (Oberst-Anästhesie)
Tibial wie fibular an der Basis der Zehen in Höhe des Grundgliedschaftes wird streckseitig mit der 2 cm langen Kanüle senkrecht zur Zehe eingestochen. Nach subkutaner Infiltration von 0,5 ml Procain wird die Nadel bis auf die Beugeseite der Zehe vorgeschoben, dort werden ebenfalls 0,5 ml Procain infiltriert.
Injektion an den N. saphenus
Ein Querfinger oberhalb des Winkels zwischen Innenknöchelvorderkante und distaler Tibia verläuft zusammen mit der V. saphena magna des N. saphenus und ist dort gut tastbar. Vor dem tastenden Finger wird die 2 cm lange Kanüle eingestochen, und perineural werden 0,5 1 ml Procain infiltriert.
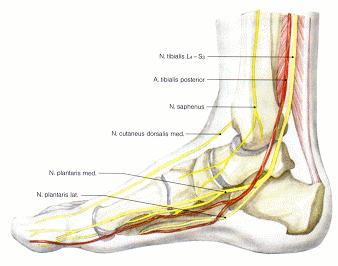
Injektion an die A. tibialis posterior und den N. tibialis
Die A. tibialis ist sicht- und tastbar an der Hinterkante des Malleolus medialis. Der Einstich der 2 cm langen Kanüle erfolgt unter digitaler Kontrolle. In ca. 0,5 cm Tiefe wird 1 ml Procain perivasal infiltriert. Der N. tibialis verläuft wenige Millimeter dorsal der Arterie und kann dort durch dieselbe Injektion mit gleicher Technik erreicht werden.
Injektion an den Bandapparat des Innenknöchels und die A. subtalaris
Ein Querfinger unterhalb der Innenknöchelspitze erfolgt der Einstich der 2 cm langen Kanüle; in ca. 0,5 cm Tiefe werden nach ventral und dorsal an das Ligamentum deltoideum 1 1,5 ml Procain infiltriert.
Der mediale Band-Kapsel-Apparat findet sich knapp zwei Querfinger unterhalb der Innenknöchelspitze. Hier erfolgt der Einstich der 2 cm langen Kanüle. In ca. 1,5 cm Tiefe wird nach ventral und dorsal jeweils 1 ml Procain perikapsulär infiltriert.
|
Injektion an das obere und untere Sprunggelenk, |
|
Indikationen: |
|
|
Referenzpunkte: |
Malleoli lateralis et medialis |
|
Durchführung: |
Der Patient liegt auf dem Rücken. Kniegelenk und USG sollen in eine für den Patienten entspannte Lage gebracht werden (z.B. Knierolle). Am medialen Ansatz der Achillessehne beginnend wird ein "LAPolster" gesetzt. Nachfolgend wird die Nadel subkutan unter ständigem Spritzen von LA über den medialen Malleolus in Richtung OSG, inferiorer- tibio- fibularer Übergang, vorgeschoben. Es bildet sich ein sichtbares subcutanes LAPolster im Applikationsareal. Gleiches Procedere erfolgt auf der Außenseite. Geübte können auch die Nadel aus der Ausgangsposition bis zum lateralen Ansatz der Achillessehne führen. Nach einer Diffusionszeit von 10 15 min kommt es zu einer passageren Analgesie der Äste des N. tibialis (N. plantaris medius und N. plantaris lateralis) sowie an der lateralen Seite die Nn. digitales plantares und Nervus lateralis. Ebenfalls mit dieser Technik können die Endäste des N. peroneus profundus. Die zu applizierende LA Menge beträgt 8 10 ml eines unterprozentigen Lokalanästhetikums. |
|
Triggerpunktbehandlung |
|
Triggerpunktbehandlung |
Nach den Prinzipien von G. Simons u. J. Travell
Aktiver myofaszialer Triggerpunkt:
Latenter myofaszialer Triggerpunkt:
Ein meist kleiner Herd erhöhter Reizbarkeit in einem Muskel oder seiner Faszie, der hinsichtlich des spontanen Schmerzes klinisch latent ist; er ist nur beim Palpieren schmerzhaft.
Assoziierter myofaszialer Triggerpunkt:
Ein kleiner Bereich erhöhter Reizbarkeit in einem Muskel oder seiner Faszie, entstanden als Reaktion auf kompensatorische Überlastung, Verkürzung oder Übertragungsphänomene durch Triggerpunktaktivität in einem anderen Muskel. Satellit- und Sekundärtriggerpunkte sind Formen der assoziierten myofaszialen Triggerpunkte.
Myofaszialer Triggerpunkt:
Eine übererregbare Stelle innerhalb eines verspannten Muskel-Bündels in einem Skelettmuskel oder der Faszie des Muskels, die druckschmerzhaft ist und charakteristischen Übertragungsschmerz, Empfindlichkeit und autonome Phänomene hervorrufen kann. Er ist von Haut-, Ligament-, Periost- und nicht muskulären faszialen Triggerpunkten zu unterscheiden.
Übertragener Schmerz:
In einem Triggerpunkt entstehender Schmerz, der aber im Abstand davon, oft völlig getrennt von seinem Ursprung, empfunden wird. Das Muster des übertragenen Schmerzes ist reproduzierbar verbunden mit seinem Herkunftsort. Die Verteilung von übertragenem Triggerpunktschmerz stimmt selten mit der vollständigen Ausbreitung eines peripheren Nervs oder Dermatoms überein.
Übertragene Phänomene:
Sensorische und motorische Erscheinungen, zum Beispiel Schmerz, Druckschmerzhaftigkeit, verstärkte Aktivität motorischer Einheiten (Spasmus), Vasokonstriktion, Vasodilatation und Hypersekretion verursacht durch einen Triggerpunkt, tritt aber normalerweise in einiger Entfernung auf.
Unwillkürliche Ausweichbewegung (jump sign):
Eine allgemeine Schmerzreaktion des Patienten. Als Reaktion auf einen am Triggerpunkt angewandten Druck zuckt er zusammen, schreit auf und weicht zurück. Gelegentlich wird der Ausdruck jump sign irrtümlicherweise zum Beschreiben einer kurzen, lokalen Zuckungsreaktion der Muskelfasern auf die Triggerpunktreizung verwendet.
Hauptschmerzzone:
Jener Bereich des Übertragungsschmerzes, der bei aktivem Triggerpunkt konstant bei nahezu jedem Patienten vorhanden ist.
Nebenschmerzzone:
Die Region, in der einige, aber nicht alle Patienten, bei größerer Reizbarkeit eines Triggerpunktes über die Hauptschmerzzone hinaus Übertragungsschmerz empfinden.
Myofasziale Triggerpunkte
sind außerordentlich verbreitet und werden früher oder später zu einem quälenden Bestandteil im Leben jedes Einzelnen. Latente Triggerpunkte, die eine gewisse Steifigkeit und ein eingeschränktes Bewegungsausmaß hervorrufen können, sind weit stärker verbreitet als aktive Triggerpunkte.Mit fortschreitendem Alter und abnehmender Aktivität werden Steifigkeit und eingeschränkte Beweglichkeit latenter Triggerpunkte auffallender als der Schmerz.
Trotz Ihrer Schmerzhaftigkeit sind myofasziale Triggerpunkte nicht direkt lebensbedrohlich, aber der Schmerz kann die Lebensqualität zunichte machen und tut dies auch oft.
Aktive myofasziale Triggerpunkte sind zu einem Großteil für jene Geißel der Menschheit, die Muskel-Skelett-Schmerzen, verantwortlich.